Toute anesthésie, générale ou locorégionale, dans le cadre d’une chirurgie programmée, nécessite une consultation chez un médecin anesthésiste réanimateur plusieurs jours à l’avance. Si nécessaire, l’anesthésiste vous reverra la veille de l’intervention.
Différentes anesthésies sont possibles et proposées dans le cadre de la chirurgie gynécologique. Le choix final est déterminé en fonction de l’acte prévu, de votre état de santé et du résultat des examens complémentaires éventuellement prescrits. Ce choix sera discuté avec vous mais il relève avant tout de la décision et de la responsabilité d’un médecin anesthésiste réanimateur qui pratiquera l’anesthésie.
Au terme de cette consultation, certains examens spécifiques ou consultations spécialisées peuvent vous être prescrits et entraîner, de ce fait, un report temporaire voire définitif de l’intervention prévue.
Vous trouverez ci-dessous des informations complémentaires concernant les différentes techniques d’anesthésies possibles :
- L’anesthésie générale
- La rachianesthésie
Qu’est-ce qu’une rachianesthésie ?
La rachianesthésie est une technique d’anesthésie locorégionale très fréquemment utilisée en chirurgie.
Il s’agit d’une technique d’anesthésie « cousine » de la péridurale, mais dont la réalisation est plus simple (en général, on ne laisse pas de cathéter en place).
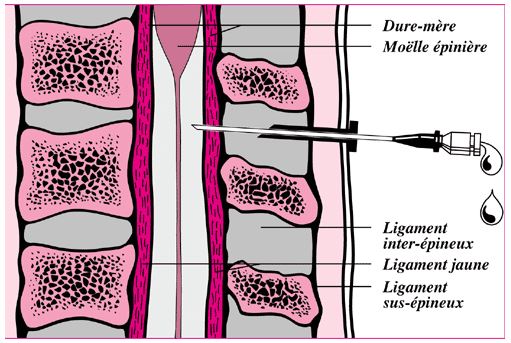
A la différence de la péridurale, la rachianesthésie consiste en l’injection d’un anesthésique (anesthésique local) directement dans le liquide céphalorachidien, au niveau de l’espace intervertébral entre deux vertèbres lombaires.
Ainsi, le produit anesthésique local va agir directement sur les racines nerveuses médullaires.
Indications
Cette technique permet une anesthésie extrêmement efficace et fiable de la partie basse du tronc et des membres inférieurs.
Contre-indications
Il existe des contre-indications, notamment :
- refus du patient,
- troubles de la coagulation,
- infection cutanée au niveau du point de ponction,
- ….
Avantages
- Réduction de la douleur postopératoire : afin d’offrir une analgésie postopératoire de longue durée, l’anesthésiste peut ajouter une micro-dose de morphine lors de l’injection du produit anesthésique, ce qui offre une analgésie de l’ordre de 12 à 24 heures en postopératoire.
- Réduction des conséquences postopératoires induites par l’anesthésie générale : nettement moins de nausées et vomissements postopératoires, moins de somnolence, moins de difficultés au réveil.
- Réduction des problèmes liés à l’intubation trachéale : moins de maux de gorge, de bris dentaires, et élimination du risque d’intubation (difficile chez certaines personnes).
- Possibilité de boire et de s’alimenter plus rapidement en phase postopératoire.
- Possibilité d’être consciente durant l’intervention.
- Réduction de la survenue de troubles des fonctions supérieures postopératoires (confusion, désorientation, et perte des fonctions supérieures) notamment chez les personnes âgées (au-delà de 70 ans).
Risques et inconvénients
- Une diminution de la tension artérielle ou un ralentissement de la fréquence cardiaque. Ces phénomènes, s’ils se produisent, sont très courts et aisément contrôlés par l’anesthésiste.
- Des maux de tête peuvent survenir du fait d’une légère fuite du liquide céphalorachidien après l’injection.
- Des douleurs dans le dos au niveau du point de ponction sont également possibles.
- Des démangeaisons passagères peuvent survenir lors de l’utilisation de la morphine ou de ses dérivés.
- Des complications plus graves peuvent également survenir mais sont extrêmement rares.
En pratique
Avant toute anesthésie, lorsque la patiente est installée sur la table d’opération, l’infirmier-anesthésiste met en place un ensemble d’appareils permettant de contrôler les différents paramètres vitaux de la patiente tels que la fréquence respiratoire, le rythme cardiaque, la tension artérielle et la saturation en oxygène.
La rachianesthésie peut se réaliser soit en position assise, soit couchée sur le côté.
Après avoir désinfecté le dos de la patiente, l’anesthésiste procède à une anesthésie locale de la peau avant de réaliser la rachianesthésie. Il utilise une aiguille extrêmement fine, dont la pointe ne provoque aucun traumatisme pour les tissus.
Les produits anesthésiants sont injectés dans le liquide céphalo-rachidien. L’injection s’effectue entre deux vertèbres lombaires, tout en bas de la colonne vertébrale, en dessous de la terminaison de la moelle épinière.
Lorsque le médecin traverse la dure-mère avec l’aiguille, le liquide céphalo-rachidien remonte dans la seringue. Il sait alors qu’il est au bon endroit pour injecter les produits anesthésiants.
Une sédation peut être proposée en complément de la rachianesthésie.
Différentes mesures peuvent être prises pour améliorer le confort de la patiente.
Surveillance
Elle permet de prévenir, détecter et corriger précocement les incidents et accidents liés à l’anesthésie rachidienne.
Surveillance de l’installation du bloc moteur
- Dès l’injection, une impression de chaud est ressentie par la patiente.
- La qualité et le niveau supérieur du bloc sensitif est évalué par un test au chaud/froid.
- Le bloc moteur est évalué par la flexion des genoux et des orteils.
- Surveillance étroite de la conscience, la respiration, le pouls et la pression artérielle
Surveillance per-opératoire (durant l’intervention)
- Surveillance de la conscience, respiration, pouls et pression artérielle
- Confort
- Déroulement de l’intervention chirurgicale
Surveillance postopératoire
Une fois l’intervention terminée, la patiente est transférée en salle de réveil.
La durée de la présence en salle de réveil dépend de la mobilisation des membres inférieurs et de l’état général de la patiente.
Le retour dans le service d’hospitalisation s’effectue après accord de l’anesthésiste.